原发性闭角型青光眼是指以房角关闭为基础引起眼压升高的青光眼,主要与眼部解剖异常有关,包括眼球直径偏短,前房浅,房角窄而拥挤,晶状体相对前移或直径偏大,睫状体前移等;其发生机制主要有瞳孔阻滞、非瞳孔阻滞或联合机制引起房角急性或缓慢关闭,从而引起眼压急性或慢性升高,导致视功能损害。
原发性闭角型青光眼目前按临床表现分类,2008年中华眼科学会青光眼学组和中华医学会中华眼科杂志编辑委员会根据我国青光眼临床工作现状,从我国实际情况出发,对原发性闭角型青光眼的定义、诊断和治疗达成一些共识性的意见。定义:原发性房角关闭所导致的急性或慢性眼压升高,伴有或不伴有青光眼性视盘改变和视野损害。根据临床表现可将原发性闭角型青光眼分为急性和慢性两种类型。原发性急性闭角型青光眼按传统分类方法分为临床前期、先兆期、急性期、缓解期、慢性期;原发性慢性闭角型青光眼分为早期、进展期和晚期,完全失明的患眼为期。
一、原发性急性闭角型青光眼
(一)概述
原发性急性闭角型青光眼多见于40岁以上妇女,男女比约为1:4,眼部解剖异常是其发病基础,然而情绪波动,环境气候变化,劳累饮酒等则是其常见的诱发因素。其发生机制主要表现为瞳孔阻滞,少部分为非瞳孔阻滞或联合机制型。
(二)诊断标准
由于患者一般就诊于不同的疾病时期,准确的诊断有赖于对整个疾病的发展演化有全面而清晰的掌握,具体的诊断要点如下(图4 -87、图4-88)。
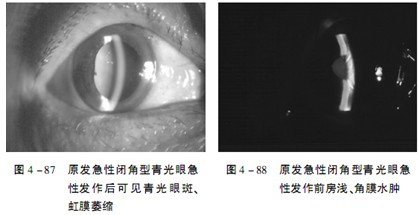
1.明显的解剖特征,如浅前房、窄房角、短眼轴等特点,一般双眼相似,单眼者需排除继发性因素引起。
2.对于双眼临床前期、先兆期后、缓解期的患者,注意追问小发作或发作时的病史情况,并仔细检查眼部发作后遗留下的蛛丝马迹,如瞳孔形态异常,虹膜中央纹理模糊,房角检查部分关闭,虹膜部分前粘连,小梁网色素沉积等,结合眼部解剖特征,可作出诊断,必要时可予激发试验,但试验阴性不能完全排除。
3.急性发作时,根据高眼压,房角关闭及高眼压所造成的眼部损害体征等,诊断不难,但还需与一些继发性青光眼相鉴别。
4.对于慢性期的患者,诊断主要根据患者眼压情况,房角关闭状态,虹膜萎缩表现,瞳孔散大,及眼底视盘损害和视野缺损进行诊断,可与慢性闭角型青光眼相鉴别,然而临床中可有一些患者表现为一眼急性闭角型青光眼表现而另一眼表现为慢性闭角型青光眼。
(三)治疗原则
对于疾病的不同时期,处理的轻重缓急可能不同,其治疗的手段和目标也可以有差别。
1.对于临床前期,先兆期和缓解期的患者,其治疗目标是解除瞳孔阻滞,防止再次发作,治疗手段是择期行激光虹膜周切,或手术虹膜周切,在未进行虹膜周切前需预防性的使用匹罗卡品点眼,以防止急性发作。对于合并有白内障的患者,则可以单纯考虑白内障手术而免除虹膜周切。
2.对于急性发作期的患者,由于患者剧烈的疼痛及持续的高眼压对眼内组织的损害,常属于眼科急诊范畴,需积极降低眼压,治疗目标为控制眼压、尽可能重新开放房角、保护视神经及防止进一步损害。首先可用综合性的药物治疗,包括高渗剂,碳酸酐酶抑制剂,局部缩瞳剂及局部降眼压药物的联合使用,必要时还须前房穿刺等手段,另外尚需辅以激素等消炎治疗。眼压下降后可进行房角检查,若房角开放大于180°,则可以考虑激光虹膜周切或手术虹膜周切,对于合并白内障患者,可以辅以药物控制一定时间后,眼部炎症相对 减轻或消失时,可以考虑单纯白内障手术:对于24h或48h药物治疗后眼压不降,则需考虑滤过性手术治疗,手术尤其是高眼压状态下手术需注意术中及术后发生严重并发症的风险,术中前房穿刺缓慢降低眼压,复合小梁切除术的应用是明智的选择。必要时术后予以进一步的降眼压药物和睫状肌麻痹剂及消炎治疗。而对于术前使用缩瞳剂眼压不降反升,前房进一步变浅严重,则需注意原发恶性青光眼的存在,可以使用恶性青光眼的治疗程序。
3.对于慢性期的患者,则需根据患者的自身社会经济情况,疾病的严重程度及复杂情况,选择恰当的治疗,一般情况下仍以选择滤过性手术为主,对于合并白内障的患者,可以考虑小梁切除联合白内障手术或白内障手术联合房角分离手术或三联手术。对于患者畏惧手术或病情复杂手术风险极大,也可考虑激光周切后按残余青光眼治疗。
4.对于期青光眼,其治疗目标则是缓解患者症状,尽可能保留患者外观,对于眼压过高或有症状患者,可考虑睫状体光凝或冷凝术,或视神经睫状神经剪断术以缓解疼痛等处理措施,或辅以药物治疗,滤过性手术一般少用,对于无法保留外观者可考虑眼球摘除义眼台植入术。
二、原发性慢性闭角型青光眼
(一)概述
原发慢性闭角型青光眼是亚洲地区比较常见的闭角型青光眼类型,发病年龄较早,男女比约1:1,其发生机制除瞳孔阻滞因素外,可能更多则是非瞳孔阻滞因素,包括虹膜附着靠前,周边虹膜肥厚,睫状体前移,晶体前移,睫状体多发性囊肿等多种因素。其发作缓慢,除了部分可能有间歇性的眼胀不适外,大部分可能无任何自觉症状,往往偶尔检查时发现一眼视力严重下降或失明而就诊,一般双眼发病。临床一般将其病变发展过程根据视野损害情况分为早期、进展期、晚期、期。
(二)诊断标准
1.具有原发闭角型青光眼的眼部解剖特点(双眼眼轴较短,前房浅、周边 EYJ
房角窄)。
2.眼部间歇性不适症状或无明显症状。
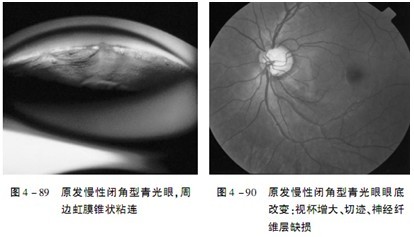
3.房角窄并逐渐关闭粘连(图4 -89),当房角关闭大于180℃时眼压逐渐升高。#p#分页标题#e#
4.眼压升高后逐渐出现青光眼性眼底视盘及神经纤维的损害及相应的视野缺损(图4—90)。
(三)治疗原则
1.对于早期房角关闭小于180°,眼压还未升高的病例,可考虑激光虹膜周切或联合氩激光虹膜周边成型术,但部分患者可能激光后仍有眼压缓慢升高的情况,因此需定期随访检查。如果合并有白内障并有白内障手术指征,则可考虑白内障手术。
2.对于房角关闭大于180°,但仍有部分房角开放的患者,可考虑激光虹膜周切联合药物治疗或考虑小梁切除术,合并有白内障并有白内障手术指征者也可考虑白内障手术或联合小梁手术。
3.对于房角关闭严重,眼压升高明显者则需考虑滤过性手术。
(四)治愈标准
青光眼为终身疾病,需定期检查,疾病的控制表现为视功能损害的不再进展,其有赖于对各种危险因素的消除,而最重要的在于将眼压控制于目标眼压范围之内。对于疾病的不同时期,眼压控制的难易程度不同,对眼压控制的水平也不一样。对于早期闭角型青光眼,如果通过虹膜周切或白内障手术开放其生理性的房水引流通路,则有可能眼压得以控制,疾病不再进展。而对于需行滤过手术的中晚期闭角型青光眼,其眼压控制的性则较难确定。对于治疗要求所达到的目标一般包括以下几方面:
1.眼压小于2lmmHg。
2.眼底视杯停止扩大,视神经纤维损害不再发展。
3.视野检查无进行性损害。
三、原发性开角型青光眼
原发性开角型青光眼是指具有典型的视盘凹陷、视神经萎缩、视野缺损的青光眼,其房角开放,常常可见眼压升高,但也有眼压正常范围之内而发生损害的病例。有人将这种情况认为是POAG的眼压在一个较宽的跨度内具有连续性和重叠性,因而将其分为高眼压性青光眼和正常眼压性青光眼。另外,有些人的眼压高于正常值范围而不发生青光眼性视神经损害,这种情况则称之为高眼压症。
在欧美等许多国家,原发性开角型青光眼是青光眼中最常见的类型,在美国占60%-70%,以前的研究认为我国主要以原发闭角型青光眼为主,然而最近的研究表明,我国原发性开角型青光眼有逐渐升高的趋势,目前其所占比例至少与原发闭角型青光眼相当,甚至还有过之。
一、原发开角型青光眼(高眼压型)
(一)概述
这类青光眼是由于病理性眼压升高而引起的视神经视网膜损害所致,其房角开放、高眼压症、黑种人、阳性家族史、高度近视、糖皮质激素高敏感人群、糖尿病心血管系统疾患者群为患病高危因素。
(二)诊断标准
1.一般双眼发病,无明显症状,偶有眼胀,早期中心视力不受影响,后期视
力下降。
2.眼压> 2lmmHg,
3.眼底可见青光眼性视盘凹陷,视杯垂直径大于水平径,盘沿变窄,失去
ISNT规则,视神经纤维层萎缩,表现为局限性或弥漫性(图4-92)。
4.视野缺损,随着病情的进展逐渐表现为旁中心暗点、弓形视野缺损、环
形暗点,管状视野,最后至完全失明。
5.房角开放(图4 -93)。
6.完整的诊断应包括眼压描记数据,了解房水产生和引流的情况。



